不同剂量牛肺表面活性物质治疗新生儿呼吸窘迫综合征对患儿血气指标及预后状况的影响论文
2024-01-06 10:14:03 来源: 作者:xieshijia
摘要:目的探讨不同剂量牛肺表面活性物质(BPS)治疗新生儿呼吸窘迫综合征(NRDS)对患儿血气指标、呼吸机参数及治疗转归情况的影响。方法选取上海市松江区妇幼保健院2018年1月至2022年6月收治的212例NRDS患儿,以随机数字表法分为对照组(106例,常规剂量BPS治疗)与观察组(106例,高剂量BPS治疗)。两组患儿治疗后均观察24 h。比较两组患儿辅助通气时间、住院时间、使用BPS次数、氧疗时间,治疗前与治疗后24 h血气指标、呼吸机参数水平,以及治疗后并发症发生情况。结果与对照组比,观察组患儿使用BP
【摘要】目的探讨不同剂量牛肺表面活性物质(BPS)治疗新生儿呼吸窘迫综合征(NRDS)对患儿血气指标、呼吸机参数及治疗转归情况的影响。方法选取上海市松江区妇幼保健院2018年1月至2022年6月收治的212例NRDS患儿,以随机数字表法分为对照组(106例,常规剂量BPS治疗)与观察组(106例,高剂量BPS治疗)。两组患儿治疗后均观察24 h。比较两组患儿辅助通气时间、住院时间、使用BPS次数、氧疗时间,治疗前与治疗后24 h血气指标、呼吸机参数水平,以及治疗后并发症发生情况。结果与对照组比,观察组患儿使用BPS次数更少,辅助通气时间、住院时间、氧疗时间均更短;与治疗前比,治疗后24 h两组患儿动脉血pH值、动脉血氧分压(PaO2)均显著升高,且观察组更高;动脉血二氧化碳分压(PaCO2)、氧合指数(OI)及吸气峰压(PIP)、平均气道压力(MAP)、呼气末正压(PEEP)水平均显著降低,且观察组显著低于对照组(均P<0.05);两组患儿并发症总发生率比较,差异无统计学意义(均P>0.05)。结论与常规剂量BPS相比,高剂量BPS能显著缩短NRDS患儿辅助通气、住院及氧疗时间,减少患儿重复用药,有效改善患儿的血气指标与呼吸机参数,且安全性良好。
【关键词】新生儿呼吸窘迫综合征;牛肺表面活性物质;剂量;血气指标
新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)是指在母亲体内时胎儿肺部发育异常,肺表面活性物质(PS)先天缺失,造成肺部萎缩,导致出生后发生呼吸困难的病症,主要表现为呼吸急促、皮肤青紫等症状,严重者会发生呼吸衰竭,严重威胁患儿的生命安全。临床治疗NRDS患儿主要方法为补充外源性PS,PS具有保护肺细胞活性及缓解呼吸抑制、酸中毒的作用。目前,临床外源性PS多以牛肺表面活性物质(BPS)为主,其属于天然PS,用药后能直接作用于患儿肺泡表面,改善肺泡表面张力,从而降低肺功能损伤,阻止病情发展[1]。有研究表明,由于新生儿全身脏器还未发育成熟,新生患儿使用小剂量BPS,具有对机体刺激小优势,但需要2至3次用药,具有增加患儿反复用药治疗风险、使治疗费用增加的缺陷;而给予新生患儿高剂量药物,能避免多次用药产生的治疗风险,同时具有较好的治疗效果[2]。但是由于该药物价格昂贵,所以明确BPS治疗NRDS患儿的最佳用药剂量对降低患儿用药风险,减少治疗费用至关重要。基于此,本研究旨在探讨NRDS患儿分别接受常规剂量与高剂量BPS治疗对患儿血气指标及治疗转归情况的影响,现报道如下。
1资料与方法
1.1一般资料以随机数字表法将上海市松江区妇幼保健院2018年1月至2022年6月收治的212例NRDS患儿分为对照组与观察组,各106例。对照组中男、女患儿分别为54、52例;胎龄31~36周,平均(33.19±0.12)周;剖宫产69例,顺产37例;体质量1 090~2 380 g,平均(1 764.82±75.46)g;NRDS病情分级[3]:Ⅱ级32例,Ⅲ级51例,Ⅳ级23例。观察组中男、女患儿分别为55、51例;胎龄30~35周,平均(33.21±0.11)周;剖宫产67例,顺产39例;体质量1 180~2 460 g,平均(1 755.43±76.15)g;NRDS病情分级:Ⅱ级33例,Ⅲ级52例,Ⅳ级21例。两组患儿一般资料对比,差异无统计学意义(P>0.05),组间可比。纳入标准:①符合《实用新生儿学》[4]中NRDS的相关诊断标准者;②无其他肺部严重疾病者;③心、肝、肾功能正常者;④胎龄<37周者等。排除标准:①对本研究使用药物过敏者;②合并先天性器官缺陷或疾病者;③由羊水或胎粪吸入引起的呼吸窘迫者等。本研究经上海市松江区妇幼保健院医学伦理委员会批准,且患儿法定监护人均已签署知情同意书。
1.2治疗方法入院后,两组患儿均接受常规治疗(补充电解质、抗感染、化痰、营养支持、脏器保护等)与呼吸机辅助通气,采用新生儿小儿呼吸机(NCPAP)(深圳市迈瑞生物医疗电子股份有限公司,国械注准20203080493,型号:NB350)进行辅助通气,设置NCPAP参数,吸入氧浓度为21%~50%,氧流量为6~10 L/min,呼吸末正压为4~8 cmH2O(1 cmH2O=0.098 kPa),对于吸入氧浓度>50%,PCO2为60 cmH2O,病情进行性加重的患儿应及时更改为有创呼吸机支持治疗或转上级医院治疗。之后对两组患儿进行BPS治疗,方法如下:给予患儿注射用牛肺表面活性剂(华润双鹤药业股份有限公司,国药准字H20052128,规格:70 mg/支)治疗,对照组患儿采用常规剂量(70 mg/kg体质量)治疗,观察组患儿接受高剂量(100 mg/kg体质量)治疗,注入BPS前均对两组患儿进行常规吸痰,将BPS溶解于2 mL灭菌注射用水后,放入暖箱中增温至37℃,对患儿距齿龈3~4 cm处的插管外接口进行局部消毒,在正压给氧间歇期使用头皮针斜面紧靠管壁缓慢对患儿进行用药,维持BPS均匀推注,每次用药时间维持在15 s左右,然后进行1 min球囊加压辅助促进药物均匀分布,首次用药12 h后,可根据患儿病情重复用药,用药方式与剂量均同首次用药。治疗后所有患儿均接受24 h观察。
1.3观察指标①治疗情况。记录两组患儿使用BPS次数情况、辅助通气时间、住院时间、氧疗时间。②血气指标。治疗前与治疗后24 h采集两组患儿动脉血3 mL,使用血气分析仪(雷度米特医疗设备有限公司Radiometer Medical ApS,国械注进20172225057,型号:ABL9)检测患儿pH值、动脉血二氧化碳分压(PaCO2)、动脉血氧分压(PaO2)、氧合指数(OI)水平。③呼吸机参数。分别在治疗前与治疗后24 h记录两组患儿呼吸机参数,包括吸气峰压(PIP)、平均气道压力(MAP)、呼气末正压(PEEP)水平。④并发症发生情况。比较两组患儿治疗后并发症发生情况,包括肺动脉高压、肺出血、气漏综合征等。
1.4统计学方法采用SPSS 20.0统计学软件分析数据,计数资料以[例(%)]表示,采用χ2检验;计量资料经S-W法检验证实均符合正态分布,以(x±s)表示,采用t检验。以P<0.05为差异有统计学意义。
2结果
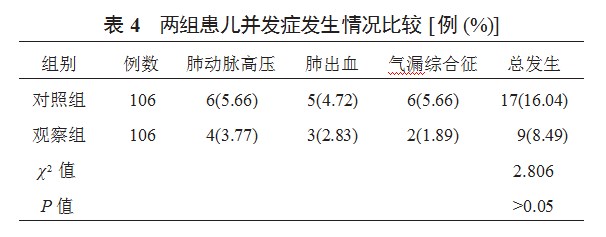
2.1两组患儿治疗情况比较观察组患儿使用BPS次数显著少于对照组,辅助通气时间、住院时间、氧疗时间均显著短于对照组,差异均有统计学意义(均P<0.05),见表1。
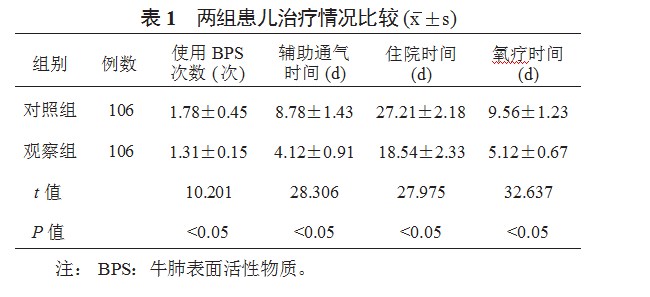
2.2两组患儿血气指标水平比较与治疗前比,治疗后24 h两组患儿动脉血pH值、PaO2均显著升高,且观察组显著高于对照组;PaCO2、OI水平均显著降低,且观察组显著低于对照组,差异均有统计学意义(均P<0.05),见表2。
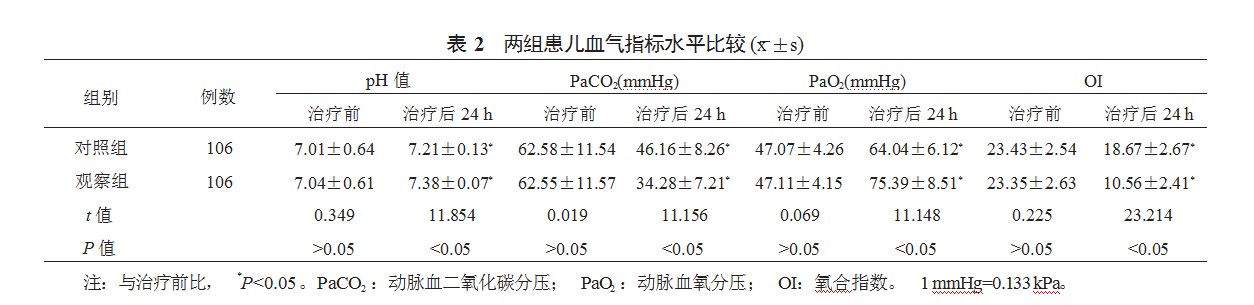
2.3两组患儿呼吸机参数比较与治疗前比,治疗后24 h两组患儿PIP、MAP、PEEP水平均显著降低,且观察组显著低于对照组,差异均有统计学意义(均P<0.05),见表3。
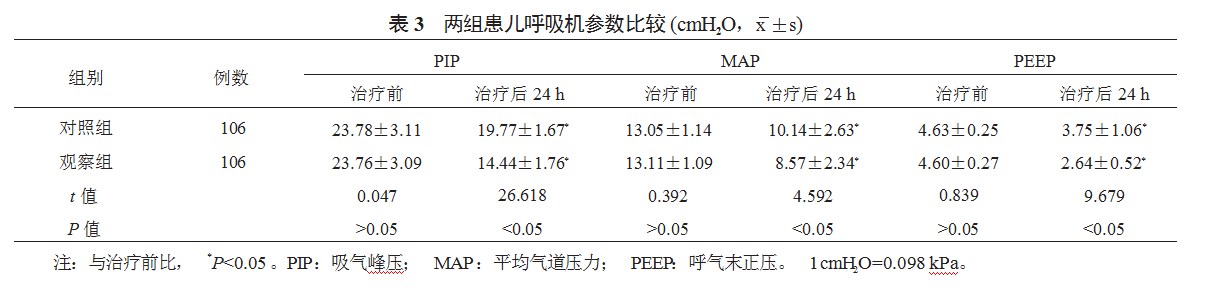
2.4两组患儿并发症发生情况比较观察组患儿并发症总发生率低于对照组,但差异无统计学意义(P>0.05),见表4。
3讨论
NRDS是由于患儿体内PS合成不足造成肺泡塌陷导致的,多发于早产儿或低体质量新生儿中,会引起发绀、三凹征、顽固性低氧血症等临床症状。近年来,补充PS是治疗NRDS的主要方法,PS是由肺泡Ⅱ型上皮细胞分泌而来的复杂脂蛋白,能使不同大小肺泡中的压力处于稳定水平,使肺泡表面张力明显降低,本研究使用的PS为BPS,是从新生的健康小牛的肺中分离并提取出来的肺表面活性物质,BPS能有效补充患儿体内PS不足,降低患儿肺泡表面张力,并维持肺泡稳定,改善肺泡血流通气比值,维持正常的肺泡通气功能,同时,其在增加肺顺应性、防止呼气末肺泡萎陷、参与肺器官局部防御体系、促进肺间质液体回流等方面起到积极作用[5]。但在临床实际应用时,对BPS的用药剂量并无统一标准,且新生儿机体功能尚未发育成熟,因此确定BPS最佳使用剂量对提高临床治疗具有重要意义。相关研究表明,使用高剂量BPS治疗NRDS临床疗效显著,可有效减少呼吸机相关肺炎的发生率,缩短治疗时间,减少药物的使用量[6]。
本研究中,与对照组比,治疗后观察组患儿使用BPS次数更少,辅助通气、住院及氧疗时间均更短;与治疗前比,治疗后24 h两组患儿PIP、MAP、PEEP水平均显著降低,且观察组降低幅度更大;观察组患儿并发症总发生率低于对照组,但差异无统计学意义,表明与低剂量BPS相比,高剂量BPS可显著改善NRDS患儿临床症状,减少患儿重复用药,缩短患儿辅助通气时间、住院时间、氧疗时间,降低患儿呼吸机参数,且安全性良好。由于新生儿的组织器官与生理功能尚未发育成熟,因此对药物具有特殊反应,患儿接受常规剂量治疗,虽对患儿反应较小,但由于肺泡存在的蛋白渗液等各种物质对外源性PS起灭活作用,患儿需要持续用药2~3次才能达到治疗效果,因此可能会导致患儿吸氧、住院时间延长;而患儿接受高剂量治疗,虽能引起患儿一定程度的药物反应,但高剂量BPS能保障患儿肺泡处有足量的PS,避免呼吸消耗后患儿重新出现呼吸困难、低氧等情况,从而抑制肺泡萎缩,减轻肺部损伤,维持患儿自主呼吸,从而减少辅助通气时间、住院时间、氧疗时间[7-8]。
与常规剂量BPS相比,高剂量BPS治疗后能使肺泡迅速扩张,使肺血管阻力下降,血流增加,缓解缺氧情况,改善动脉血pH值,且高剂量BPS能有效扩张肺泡表面,减少肺表面活性物质的消耗量,进而提高肺氧合功能,但常规剂量给药会导致患儿体内药物浓度偏低,不利于萎陷的肺泡张开,肺泡通气功能恢复缓慢,进而对患儿预后康复造成影响[9-10]。本研究中,与治疗前比,治疗后24 h两组患儿动脉血pH值、PaO2均显著升高,且观察组升高幅度更大;PaCO2、OI水平均显著降低,且观察组显著低于对照组,表示与常规剂量BPS相比,高剂量BPS能有效改善NRDS新生儿的血气指标。
综上,与常规剂量BPS相比,高剂量BPS能有效缩短NRDS患儿辅助通气时间、住院时间、氧疗时间,减少重复用药,改善患儿的血气指标与呼吸机参数,且安全性良好,值得临床推广使用。
参考文献
[1]赵普,郭忠良.肺泡表面活性物质联合早期NCPAP治疗NRDS的临床疗效观察[J].中国妇幼健康研究,2017,28(3):279-281.
[2]谢雪霞,刘启洁,田洁.不同剂量肺表面活性物质联合经鼻无创高频通气治疗早产儿呼吸窘迫综合征疗效对比[J].中国计划生育学杂志,2023,31(4):818-821.
[3]陆越,朱钰,田扬.不同分娩方式与新生儿呼吸窘迫综合征胸部X线影像分级差异分析[J].昆明医科大学学报,2022,43(10):139-142.
[4]邵肖梅,叶鸿瑁,丘小汕.实用新生儿学[M].北京:人民卫生出版社,2010:395-397.
[5]谭卉晗,王鉴.肺表面活性物质对不同性别新生儿呼吸窘迫综合征的治疗效果[J].贵州医科大学学报,2019,44(9):1074-1078.
[6]孙跃女.不同剂量牛肺泡表面活性物质治疗新生儿呼吸窘迫综合征的疗效观察[J].中国妇幼保健,2018,33(15):3479-3481.
[7]胥焕,许平.不同制剂肺表面活性物质对早产儿呼吸窘迫综合征的疗效分析[J].中华危重病急救医学,2021,33(2):174-179.
[8]朱影,王婧.不同剂量肺表面活性物质治疗新生儿呼吸窘迫综合征疗效比较[J].山东医药,2018,58(30):86-88.
[9]吴清岩.高剂量和低剂量肺表面活性物质治疗新生儿呼吸窘迫综合征的疗效[J].现代诊断与治疗,2019,30(11):1911-1912.
[10]冯敏,罗兵.不同剂量肺表面活性物质联合INSURE技术治疗新生儿呼吸窘迫综合征的效果观察[J].中华全科医学,2021,19(10):1689-1692.










